Mehr Innovation wagen – Wie können wir die Notfallversorgung von morgen gestalten?
Impulse zur Neuordnung der präklinischen Notfallversorgung
Kevin Grigorian
Das System der Notfallversorgung steht an einem Scheideweg. Sowohl klinische als auch außerklinische Strukturen sind massivst belastet. Doch während für die klinische Notfallversorgung eine Expertenkommission eingesetzt wurde, die mittlerweile bereits einen Reformvorschlag zur Anpassung der Krankenhausvergütung vorgelegt hat, wird die präklinische Notfallversorgung politisch aktuell kaum diskutiert.
Die Probleme in der präklinischen Notfallversorgung sind vielschichtig und können von den im Rettungsdienst Mitwirkenden allein nicht bewältigt werden. Bei aller Kritik am System ist ein Umstand vorwegzustellen: Nie zuvor hatten wir in Deutschland einen so gut ausgestatteten Rettungsdienst mit so gut ausgebildeten Mitarbeitenden. Die Umstellung auf die Notfallsanitäterausbildung stellte einen Quantensprung mit Blick auf den Kompetenzerwerb dar. Auch die Medizintechnik und sonstige Ausstattung der Rettungsmittel ist vielerorts hochmodern und ermöglicht sowohl eine qualitativ hochwertige Notfallversorgung als auch ein körperschonendes Arbeiten. Trotz alledem ist die physische und psychische Belastung im Rettungsdienst enorm: Die stetig steigende Anzahl an Einsätzen bei gleichbleibendem oder gar fallendem Anteil an tatsächlichen Notfällen, die multidimensionale Erwartungshaltung der PatientInnen und die verschiedensten organisatorischen Herausforderungen führen das System der präklinischen Notfallversorgung Tag für Tag an seine Grenzen – und mancherorts darüber hinaus.
Resilienz und Effizienz schließen einander aus
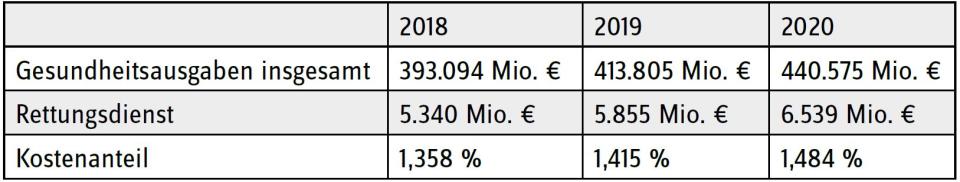
Ein hochausgelastetes System der Notfallversorgung ist aus wirtschaftlichen Gesichtspunkten effizient, da Bereitschaft und Vorhaltezeiten minimiert werden, doch keinesfalls resilient, da es an jeglichen Kapazitäten zur Bewältigung von überdurchschnittlichem Einsatzaufkommen fehlt. Anders als aber z.B. ein Beherbergungsbetrieb, wo bei einer hohen Auslastung auf andere Leistungserbringer zurückgegriffen werden kann, wird Notfallversorgung zeitnah und ohne Abschläge der Qualität benötigt. Ein an sich schon hochausgelastetes System kann dies nicht gewährleisten und versagt schon bei kleinsten Bedarfsspitzen. Die Frage ist also, wie ein System der Notfallversorgung aufgestellt werden kann, um dergestalt resilient zu sein, dass die Daseinsfürsorge abschlagsfrei gewährleistet werden kann. Die in den vergangenen Jahren begonnene Praxis der bedarfsbedingten Vorhalteerweiterungen wird aufgrund Personal- und Materialknappheit perspektivisch nicht in dem gleichen Maße bedient werden können, da bereits jetzt die Kosten im Rettungsdienst deutlich stärker ansteigen als die Kosten der Gesundheitsversorgung insgesamt.
Wie ist ein zukunftssicherer Rettungsdienst aufzustellen?
Gesundheitsleitstelle als einheitlicher Ansprechpartner
Das deutsche Gesundheitssystem ist sehr komplex, die Dualität aus ambulanter und stationärer Versorgung nicht selbsterklärend. Die verschiedenen Leistungserbringer im Gesundheitssystem sind über unterschiedlichste Wege erreichbar: niedergelassene ÄrztInnen über ihre persönlichen Telefonnummern und zum Teil bereits digital über Apps oder Terminbuchungswebsites, die kassenärztlichen Vereinigungen mit dem Bereitschaftsdienst und den Terminservicestellen über die 116117, die Krankenhäuser über die Einweisungsstrukturen, etc. Hinzu kommen verschiedene Rufnummern für unterschiedlichste andere Zwecke: die 112 für Notrufe, die 19222 oder andere Kurzrufnummern für den qualifizierten Krankentransport. Andere Leistungen wiederum – z. B. Krankenfahrdienste – sind überhaupt nicht zentral disponiert, hier werden die Fahrzeuge über die jeweiligen Taxi- und Mietwagenzentralen gesteuert. Diese Vielzahl an unterschiedlichen Wegen ins und im System ist den BürgerInnen schon in Normalsituationen kaum zuzumuten. Wenn diese sich nun in einer persönlichen Ausnahmesituation befinden, kann kaum erwartet werden, dass diese die für sie passende Versorgungsantwort selbstständig parat haben. Hinzu kommt, dass die Gesundheitskompetenz der deutschen Bevölkerung im internationalen Vergleich gering ist – und in den letzten Jahren sogar noch weiter abgenommen hat. Die Steigerung dieser ist ein langer und bildungsintensiver Weg, der ein mittel- bis langfristiges Ziel darstellen sollte. Um bereits kurzfristig die PatientInnen besser durch das Gesundheitssystem zu dirigieren, bedarf es der Gesundheitsleitstelle.
Ziel einer Gesundheitsleitstelle sollte sein, den BürgerInnen Informationen und Lenkung mit einem einheitlichen System zu bieten. Dies beruht auf dem Gedanken der informatorischen Zusammenarbeit; das heißt, dass die bisherigen Ansprechpartner auf gemeinsame Systeme zugreifen, die notwendigen Schnittstellen etabliert werden sowie Informationen über PatientInnen und deren Begehren medienbruchfrei geteilt werden können. Es gilt zu vermeiden, dass der Anrufer rein aufgrund der Wahl des Notrufs oder des kassenärztlichen Bereitschaftsdienstes den Versorgungspfad meist zufällig vorbestimmt – nur, weil ein Wechsel zwischen den Systemen nicht oder nur mangelhaft durchgeführt werden kann. Es gibt nach wie vor Leitstellen, die verweisen den Anrufer am Telefon auf die andere Struktur und der Anrufer muss erneut anrufen und dort sein Anliegen komplett neu schildern. Insbesondere beim Notruf geht hier wertvolle Zeit verloren.
Obgleich § 75 Abs. 1a SGB V die Zusammenarbeit zwischen Kassenärztlicher Vereinigung und Rettungsleitstelle ermöglicht („Terminservicestellen können […] mit den Rettungsleitstellen der Länder kooperieren.“), findet der direkte Austausch regional begrenzt und bisher nur auf experimenteller Ebene statt. So fände bereits in Dresden probehalber für ganz Sachsen ein Datenaustausch zwischen Rettungsleitstelle und KV Sachsen statt. Auch hat Niedersachsen im Dezember 2022 angekündigt, die 112 und die 116117 enger verzahnen zu wollen. Die KV Niedersachsen beharrt jedoch auf der strikten Zuständigkeitstrennung und verweist auf die bisher nicht voll ausgeschöpften Möglichkeiten, nichtlebensbedrohliche Einsätze an die KV abzugeben.
Versorgung vor Ort stärken
Die deutsche Rettungsdienstbedarfsplanung ist von dem Begriff der Hilfsfrist geprägt. Die Hilfsfrist ist und bleibt elementarer Bestandteil der Planung, da so sichergestellt werden soll, dass – zumindest theoretisch – Rettungsmittel für kritische Notfalleinsätze fahrtzeitarm verfügbar sind und binnen kürzester Zeit die Behandlung einleiten könnten. Davon zu differenzieren ist die für jedes (klassische) Rettungsdiensteinsatzbild zu definierende Interventionszeit, die sowohl für die Rettungsdienstbedarfsplanung als auch die Einsatzdisposition relevant sein wird. Die Interventionszeit hat zwei Dimensionen: Einerseits muss bei sich verändernder Krankenhauslandschaft sichergestellt werden, dass PatientInnen binnen der vorgesehenen Interventionszeit (z.B. Golden Hour of Shock, Lysefenster, etc.) die notwendige klinische Behandlung ermöglicht wird. Dies wird dazu führen, dass z.B. für entlegenere Gebiete die Luftrettung als schnellere Transportalternative primär zu hinterlegen ist. Andererseits bedarf nicht jeder Einsatz des Rettungsdienstes – obgleich dieser nur bei Lebensgefahr und zu erwartenden schweren gesundheitlichen Folgeschäden vorgesehen ist, in der Praxis aber oftmals niederschwelliger alarmiert wird – der sofortigen Intervention. Bei niederschwelligerem Einsatzgeschehen, welches mancherorts bereits mit NKTWs oder sog. R0-Einsätzen abgedeckt wird, ist durchaus vertretbar, dass erstens organisatorische und wachinterne Aufgaben (z.B. Lager, Dienstplanung, etc.) ohne Not beendet werden können und zweitens das Rettungsmittel auch ohne die zusätzliche Gefährdung durch die Inanspruchnahme von Sonder- und Wegerechten zum Patienten fährt. Hinzu kommt, dass Rettungsmittel von Einsätzen mit längerer Interventionszeit auch für kritische Einsätze abrufbar sein sollten. So wird vermieden, dass ein Rettungswagen zum eingerissenen Zehennagel fährt, während ein weiter entfernteres Rettungsmittel zur Reanimation um die Ecke alarmiert wird.
Hinzu kommt, dass Deutschland ein Flickenteppich unterschiedlichster Versorgungsindividualitäten ist. Behandlungsfreigaben, sog. SOPs, SAAs, etc., werden in der Regel vom jeweiligen ärztlichen Leiter Rettungsdienst erteilt und haben unterschiedlich weite Gültigkeit. Die Reichweite geht dabei vom eigenen Landkreis bis hin zu bundeslandübergreifend gleichen Behandlungsvorgaben. Die Fähigkeiten der NotfallsanitäterInnen, die sie in der dreijährigen Berufsausbildung vermittelt bekommen haben, werden höchst unterschiedlich genutzt und praktisch freigegeben. Rechtliche Fragestellungen, wie z.B. die Anwendbarkeit der sog. Generaldelegation, die Möglichkeiten der Aufklärung durch nichtärztliches Personal und letztlich betäubungsmittelrechtliche Herausforderungen, wurden im Nachgang an die Einführung der Notfallsanitäterausbildung zwar hin und wieder andiskutiert, aber nicht gelöst. Hier gilt es, den Rechtsrahmen für die selbstständige nichtärztliche, präklinische Notfallversorgung sicher auszugestalten und die NotfallsanitäterInnen als leistungsfähige Ressource effizient einzusetzen. Ziel der fach- und sachgerechten Kompetenzausübung ist, unnötige Transporte zu vermeiden, PatientInnen schnell und vor Ort zu versorgen oder ihm ggf. Versorgungsalternativen abseits der klassischen klinischen Vorstellung aufzuzeigen.
Parallel zur Kompetenzschärfung der NotfallsanitäterInnen sollten flächendeckende Tele(not)arztsysteme eingeführt werden.
Weiterversorgungsmöglichkeiten diversifizieren
Der bisherige Behandlungspfad im Rettungsdienst endet darin, dass PatientInnnen im Krankenhaus vorgestellt werden. Dies liegt zum einen daran, dass der Rettungsdienst als reine Transportleistung im SGB V hinterlegt und der Systematik nach aktuell darauf ausgelegt ist, PatientInnnen vor Ort erstzuversorgen sowie anschließend ins Krankenhaus zu transportieren. Zum anderen daran, dass es bisher keine geregelten und strukturierten Kommunikationsmöglichkeiten zwischen Rettungsdienst und niedergelassenen ÄrztInnen gibt, um PatientInnen anzumelden.
In Hessen wird aktuell im Rahmen des Projekts „Sektorenübergreifende ambulante Notfallversorgung“ in drei Landkreisen eine Kooperation erprobt, bei der sich behandlungsbereite Arztpraxen über IVENA melden und von Rettungsmitteln angefahren werden können. Auch ermöglicht eine notaufnahmenahe Errichtung von Bereitschaftspraxen, wie sie von verschiedenen kassenärztlichen Vereinigungen in den vergangenen Jahren angestoßen wurde, dass PatientInnnen mit absehbar ambulantem Behandlungsbedarf zuerst dort und nur im Eskalationsfall klinisch vorgestellt werden. So kann das Primat der ambulanten Versorgung auch im Rettungsdienst gewährleistet und die Klinikstrukturen entlastet werden.
Ferner wird der Rettungsdienst aktuell und auch künftig mit Einsatzgeschehen konfrontiert, die eventuell initial medizinisch, aber eigentlich vielmehr sozial indiziert sind. So sollte es ermöglicht werden, dass im Bedarfsfall auch Einrichtungen der Obdachlosenhilfe oder Frauenhäuser angefahren werden dürften. Dies sind zwei Einrichtungen, bei denen ein Verbleib vor Ort – z.B. im Freien bei tiefen Minusgraden oder aufgrund akuter Gewaltereignisse – nicht geboten, eine Vorstellung im Krankenhaus aber nicht notwendig ist.

Bürokratie abbauen
Der Rettungsdienst wird als Transportleistung überwiegend über die gesetzlichen Krankenversicherungen finanziert. Dabei schreibt § 60 III SGB V eine Subsidiarität höherwertiger Transportmittel vor und lässt deren Inanspruchnahme nur dann zu, wenn kostengünstigere Alternativen (z.B. ÖPNV vor Taxi- und Mietwagen, Taxi- und Mietwagen vor Krankenkraftwagen) nicht benutzt werden können. Für Krankentransporte und Krankenfahrten ist dabei für ambulante Behandlungen grundsätzlich eine vorherige Genehmigung der Krankenkassen erforderlich. Diese im Alltag vollständig nachvollziehbare Regelung, mit der dem Wirtschaftlichkeitsgebot aus § 12 Satz 1 SGB V Rechnung getragen werden soll, führt im Alltag dazu, dass mancherorts das (Nicht-)Vorliegen eines Transportscheins die Art des zu entsendenden Rettungsmittels bestimmt: Denn während manche Abrechnungsstellen einen Transport des qualifizierten Krankentransports nur bei vorher ausgestelltem Transportschein abrechnen, kann ein Transport mit einem Rettungswagen ohne vorherige Genehmigung durchgeführt werden. Auch ist es nicht selten, dass aufgrund von Unwissenheit des Verordnenden oder Nichtverfügbarkeit des Krankenfahrdienstes der qualifizierte Krankentransport oder gar der Rettungsdienst mit dem Transport beauftragt wird. Hintergrund von letzterem ist, dass vor allem die Tarife für die Krankenfahrten derart straff geschnürt sind, dass diese kaum noch wirtschaftlich durchführbar sind und sich viele Anbieter aus diesem Bereich zurückziehen. Anders als bei den Rettungsdienstentgelten gibt es im Bereich des Krankenfahrdienstes keine Schiedsmöglichkeit, sodass verhärtete Kostenverhandlungen in der Regel zum Marktaustritt führen.
Zur Entlastung präklinischer Strukturen könnte z.B. geregelt werden, dass vorgehaltene telemedizinische Strukturen notwendige Transporte auch ohne vorherige Genehmigung durch die Krankenkassen anordnen dürfen. Die dann mit dem passenden Transportmittel durchgeführte Beförderung entlastet sowohl den qualifizierten Krankentransport als auch die Notfallrettung.
Innovationen und Digitalisierung zulassen
Während sich die Gesellschaft und die Medizin weiterentwickeln, agiert das Rettungssystem mit einer Struktur aus dem vergangenen Jahrtausend. Manche Landesrettungsdienstgesetze haben mittlerweile sog. Experimentierklauseln aufgenommen (z.B. Niedersachsen: § 18a NRettDG, Sachsen-Anhalt: § 49a RettDG LSA ) – dies aber in der Regel mit Blick auf die Sicherstellungsverpflichtung zur Ermöglichung von Versorgungsalternativen und weniger aus eigenem Fortentwicklungswillen heraus. Hier gilt es, die für die vorgeschlagenen Neuerungen benötigten Ressourcen zu schaffen und das System um niederschwellige Versorgungsantworten zu ergänzen. Aktuell praktizierte innovative Ansätze wie der Gemeindenotfallsanitäter in Oldenburg, das Rettungseinsatzfahrzeug in Regensburg und der Notfallsanitäter-Erkunder in Frankfurt am Main sind mit Blick auf die Wirkung für das System Rettungsdienst, aber auch aus gesundheitsökonomischer Sicht, auszuwerten. Nichtnotfälle könnten z.B. mit einer Notfallpflege bedient und über ein verbindliches Übergabesystem an die kassenärztliche Vereinigung abgegeben werden.
Auch die Diskussion um Systemgrenzen ist bei der Einführung von Innovationen eher hinderlich. Selbstverständlich gibt es klar erkennbare Notfälle und leicht erkennbaren ambulant zu versorgenden Behandlungsbedarf. Die Herausforderung ist, genau jene Fälle zu bedienen, die sich nicht intuitiv der Notfallversorgung oder der ambulanten Versorgung zuordnen lassen. Hier müssen Notfallversorgung und kassenärztlicher Bereitschaftsdienst gemeinsame Strukturen schaffen, um im Alltag beide Fallkonstellationen abdecken zu können. Diskussionen, die sich hierbei auf Finanzierungsfragen begrenzen, engen die Lösungsfindung nur künstlich ein, denn die Gesamtausgaben sind bei separierten Lösungen höher als bei einer gemeinschaftlich angegangenen Aufgabenbewältigung. Auch lassen sich bei gemeinsamen Lösungen gemeinsame Ressourcen wie z.B. tele(not)ärztliche Systeme nutzen.
Die Digitalisierung soll Prozesse erleichtern. So können mittels digitaler Einsatzunterstützung Rettungsmittel besser gesteuert und die Kommunikation optimiert werden. „Datensilos“ sind abzubauen und Zugriffe auf bereits erhobene Daten den in der Gefahrenabwehr tätigen Akteuren zu gewähren. Der Rettungsdienst kann – obgleich z.B. Medikationspläne beim Hausarzt elektronisch erstellt werden und auch Entlassungsbriefe in den Kliniken keinesfalls per Hand geschrieben werden – auf diese Daten nicht zugreifen und fängt im schlimmsten Fall mit der Anamnese bei null an. Dafür, dass bei der Versorgung der Patient im Mittelpunkt stehen soll, wird sich zu oft hinter Umsetzungshürden und dem Datenschutz – der in anderen europäischen Ländern mit intelligenten Dispositions- und Informationsmanagementansätzen keinesfalls im Weg steht – versteckt.
Fazit
Sowohl das Gesamtsystem als auch alle einzelnen Kontaktpunkte der PatientInnen mit dem System der präklinischen Notfallversorgung sind optimierungsbedürftig. Dabei lässt sich die Veränderungszuständigkeit nicht an einzelnen Akteuren festmachen. Zum einen kann jeder, der mit dem Patienten Kontakt hat, eigene Ansätze zur Verbesserung umsetzen. Zum anderen müssen alle im System agierenden Akteure zusammenkommen, um vor allem Fragen der Zusammenarbeit zu klären und Prozesse zu optimieren. Dabei gilt es, sowohl sektoren- als auch gebietsbedingte Zuständigkeiten zu überwinden und das Ziel in den Vordergrund zu stellen: den Patienten schnell und fachgerecht zu versorgen.
Crisis Prevention 1/2023
Kevin Grigorian, LL.M.
Johanniter-Unfall-Hilfe e.V.
Bundesgeschäftsstelle
Lützowstraße 94
10785 Berlin
E-Mail: kevin.grigorian@johanniter.de